こんにちは、やくえいといいます!
薬局でも病院でも、在宅でもはたまたその辺の路上でも急変というのはどこでも起こりうるものです。
医師や看護師が救命処置をしているところを棒立ちで見ていた、役に立てなくて悔しい思いをしたことはありませんか?
救命処置の流れが理解できておらず、何をすれば良いのかわからなくて結局何もできなかったという状況になります。
僕は救命処置のスキルを学ぶ場でインストラクターをしています。
薬剤師でも急変対応で必ず役に立てる方法を解説していきます。
この記事を参考にして頂ければ、急変対応の場で役に立てなくて悔しい思いをすることはなくなります。
僕もはじめは急変対応で何もできなくて非常に悔しい思いをしました。
急変対応で役に立つには救命処置の流れやポイントを理解しておく必要があります。
これらを理解することで、今では棒立ちすることもなく現場で役に立てています。
救命処置の一連の流れ
救命処置には3つの役割と一連の流れがあります。
①心停止の早期認識と通報
②一次救命処置(BLS):心肺蘇生(CPR)と自動体外式除細動器(AED)
③二次救命処置(ALS)と心配再開後の集中治療
これらは生命の危機に陥った状況から救命し、社会復帰に導くために必要となります。
前提として、増悪の予防や徴候の早期発見のためのケアやスタッフ教育は日常的にしておく必要があります。
まず、突然倒れた人や反応のない人は心停止を疑い、BLS・ALSへと移行するために人や機材を集めます。
BLSには胸骨圧迫と人工呼吸によるCPRとAEDの使用が含まれ、社会復帰のための救命処置の基盤です。
ALSは薬剤や医療機器を用いた救命処置ですが、その間も胸骨圧迫や電気ショックが救命処置の基盤であることに変わりありません。
心肺再開後は集中治療により全身管理を行うことで社会復帰を目指します。
この中で薬剤師が関わっていくことになりますが、それはどこでしょうか?


もちろん、ALSの中の薬剤のところですね!
うん、違うね。笑
薬剤は補助的なものであって、一番大事なのはBLSにおけるCPRや除細動です。
人手が必要ですし、知っていれば医療従事者でなくてもできる行為です。
つまり、薬剤師も理解して関わるべきなのはBLSです!

BLSは以下のような流れで実施していきます。
この流れを理解するだけで自分が何をすべきか判断ができるようになります。
ここからは大きく3つに分けて解説していきます。
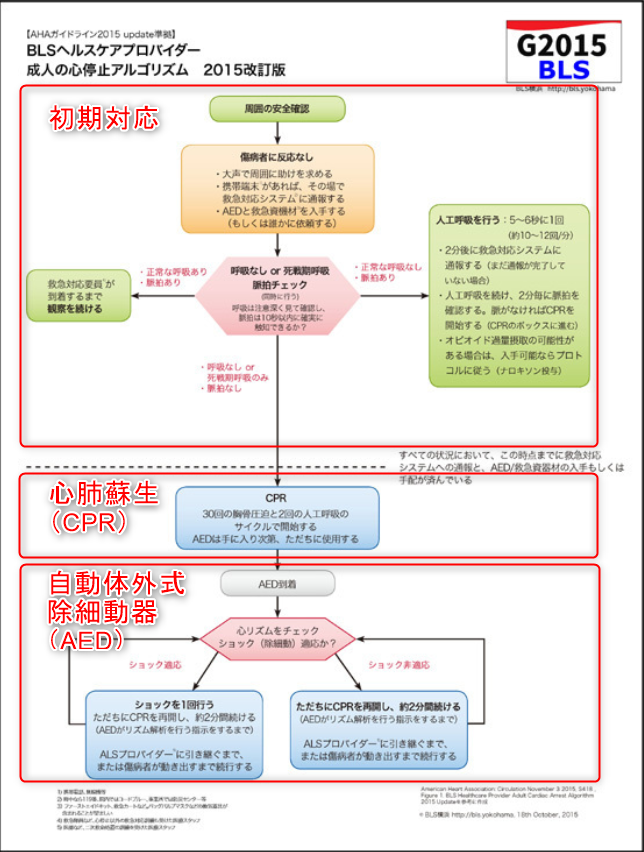
初期対応
解説の便宜上「初期対応」ということで説明していきますが、実際はとても大事なところです。
ここを間違えると蘇生に時間がかかるばかりか、事故の元になりえます。
①周囲の安全を確認する
蘇生をするにも安全な場所でなければなりません。
周囲に危険物が散乱している状態や、車道での救命などでは救命者も危険にさらされており、場合によっては要救助者が増えてしまう可能性があります。
安全な場所に移動してから救命処置します。
②感染防護をする
傷病者などが何かしらの感染症にかかっている可能性があります。
2021年6月時点では新型コロナウイルスへの感染に留意しなければなりません。
マスクやフェイスシールド、ガウン、手袋などの感染対策は必要です。
③反応を確認し、大声で救援を呼ぶ
両肩をたたいて大声で反応を確認し、救援を呼びましょう。
1人で心肺蘇生することは不可能です。
病院内では救急システム(コードブルーなど)や救急カート、AEDなどの器材をそろえるよう指示します。
病院外の場合は救急車を呼び、AEDを探すよう指示します。
④呼吸、脈拍をチェックする
死戦期呼吸という下顎が上下していて、まるで呼吸していると間違われやすい状況になることがあります。
必ず胸の上下で呼吸ができているかどうかを確認します。
脈の触知ができるかどうか、呼吸と併せて5~10秒間かけて確認します。
時間をかけるのは徐脈などの可能性があるからです。
心肺蘇生(CPR)
最も大事なところです。
このCPRの質が蘇生率に直接影響を与えるといっても過言ではありません。
呼吸がない、脈が触れない場合は即座に胸骨圧迫(心臓マッサージ)へ移ります。
判断に迷う場合も胸骨圧迫へ移り、反応があれば呼吸・脈の確認をします。
人工呼吸が準備できたら胸骨圧迫:人工呼吸=30:2の割合で繰り返します。
ちなみにマウストゥマウスは感染リスクからしません。
バックバルブマスクなどの器具を使って行います。

https://www.kango-roo.com/mv/284/
この人工呼吸で用いる器具を使う場合は十分な研修を受け、ある程度の技術を習得している必要があります。
そうでない場合は胸骨圧迫のみを続けます。
また、CPRは質が重要になります。
以下の4つの胸骨圧迫と1つの人工呼吸を意識してやると良いです。
①強く(5~6cm胸骨を押す)
②速く(100~120回/分)
③絶え間なく(中断は10秒以内)
④しっかり戻す(胸骨を押しっぱなしにしない)
⑤過剰な換気を避ける(人工呼吸は2回を超えてやらない)
主要臓器に血液を送るには強く、速く胸骨圧迫をする必要があります。
人工呼吸などで胸骨圧迫を中断している間は血液が流れません。
心臓が拡張する時に冠動脈へ血液が流れるので、押しっぱなしにせずしっかり戻さないといけません。
人工呼吸が上手くいかないからといって何度も換気はしません。
メインはあくまで胸骨圧迫です。
CPRはチーム戦です。
疲れたら質も落ちるのでこまめに交代しましょう。
手が空いたら交代要員として待機しておくと良いです。

http://www.j-circ.or.jp/cpr/call.html

自動体外式除細動器(AED)
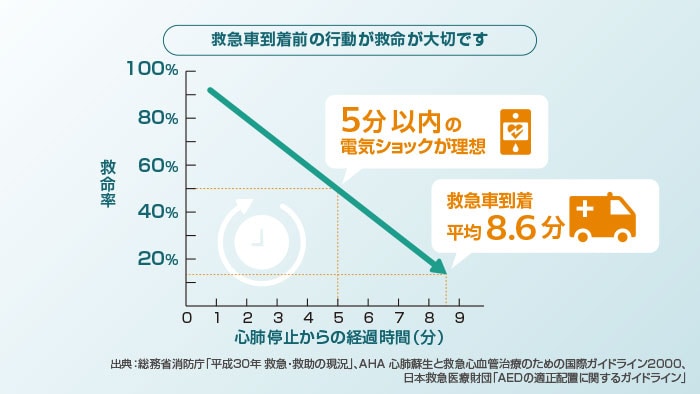
https://www.philips.co.jp/a-w/about/news/archive/standard/about/blogs/healthcare/201901001-aed-and-company-duty.html
AEDの使用は5分以内が望ましいです。
上図でわかる通り、時間の経過とともに蘇生率は低下していきます。
速やかに使用できる体制が必要です。
急性心臓死のリスクが高い施設などでは設置義務もあります。
AEDは救命処置が不慣れな人向けに作られた機器です。
心筋の収縮が乱れて自己心拍ができない状況になった場合、蘇生できるのは電気ショックに限ります。
AEDを使ったことがない方は以下の2つを守って頂ければ使えます、大丈夫です。
①電源を入れる
当たり前ですが電子機器なので電源を入れないと使えません。
開ければ電源が入るもの、電源ボタンを押せば入るものがあります。
②自動音声に従う
AEDは電源を入れれば自動音声が流れます。
音声に従い、パットを右胸と脇腹に貼ります。
その後自動で心電図を調べ、電気ショックまでしてくれます。
電気ショックの適応は心室細動(VF)と無脈性心室頻拍(無脈性VT)です。
電気ショックの後や、電気ショックの適応がないと判断された場合は胸骨圧迫をします。
使用時は以下のことに注意してください。
・電気ショック後もすぐに外さない
・体表が濡れていれば乾いたタオルで拭く
・貼付薬剤があれば除去する
・胸部の体毛が多い時は除去する
・ペースメーカー/ICDの膨らみ部分を避けてパットを貼る
・小児の場合は成人モードから小児モードへ切り替える
薬剤投与
薬剤師であれば投与する薬剤のことについても知っておかなければなりませんね。
ですが冒頭でも述べた通り、薬剤投与は補助的であくまでBLSがメインです。
今回は薬剤の羅列だけにし、詳しくは別の記事で解説していきたいと思います。
・アドレナリン(ボスミン®、エピ)
成人では1mg、小児では0.01mg/kgを3~5分間隔でボーラス投与
2分おきに心電図チェックが入るため2サイクル(4分)ごとに投与することになる
・アミオダロン(アンカロン®)
300mgまたは5mg/kgを5%ブドウ糖液20mgで溶解してボーラス投与
効果が見られないときは150mgもしくは2.5mg/kgを追加投与できる
・ニフェカラント(シンビット®)
初回は0.3mg/kgを静脈内投与
効果が見られた場合は0.4mg/kg/hrで持続投与する
・リドカイン(キシロカイン®)
1~1.5mg/kgで静脈投与
無効であった場合初回の半量を追加投与できる(合計3mg/kgまで)
・炭酸水素ナトリウム(メイロン®)
1~2mg/kgを反復投与
高カリウム血症、三環系抗うつ薬中毒、アシドーシスが心停止の原因と考えられる場合に投与できる
これらの投与される薬剤については薬剤師が管理しましょう。
例えば現場では慌てていることもあるため使った薬の数や量がわからなくなることがあります。
また、他職種には薬の名前になじみがなく、聞き漏らしてしまうことがあるので薬剤師が管理しましょう。
医師は薬剤を先発名で指示することがあります。
こちらも薬剤師でなければ瞬時に判断できない場合があります。
アドレナリンのことをエピ、エピネフリンと言ったりもしますね。
アミオダロンはブドウ糖に溶解しますので、生食で溶解の指示が出た場合はその場で疑義照会することで適切に投与することができます。
まとめ
救命処置は以下の流れで行います。
①心停止の早期認識と通報
②一次救命処置(BLS):心肺蘇生(CPR)と自動体外式除細動器(AED)
③二次救命処置(ALS)と心配再開後の集中治療
この流れを把握し、一番大事なBLSについて理解しておくと急変対応で薬剤師も活躍できます。
BLSについて研修を受けるとさらに自信を持って対応ができるようになります。
こちらでBLSの講習が受けられる場を探せます。
また、AEDなどの器材を整えて急変時にすぐ対応できる環境づくりも重要になります。
薬局内だけでなく、近所で救命処置が必要になることもあります。
薬局にAEDがあるということを地域住民の方が知っているだけでも蘇生に大きく影響します。
薬剤師だって急変対応できる、悔しい思いをするのは終わりにしましょう。
そういった薬剤師が1人でも多く増えたら嬉しいです。
それではまた!

コメント