こんにちは、やくえいといいます!
薬剤師は薬のスペシャリストという表現をされることがあります。
国内で使われている医療用医薬品は2万品目近くあると言われています。
実際は同じ成分のものもあるので、それよりはぐっと少なくなりますが・・・
それでも多くの薬があり、それぞれの違いについて理解する必要が薬剤師にはあります。
そのたくさんある薬の中には栄養に関連する品目もあります。
薬なのに栄養?
薬剤師が栄養について理解しておく必要あるの?栄養士に任せればいいんじゃない?
医薬品として承認されている栄養剤があります。
他には輸液の一部も栄養に関連しています。
これらは処方箋が必要な薬です。
そのため栄養について知っておく必要は十分にあると言えます。
また、場合によっては薬自体が栄養障害を招いてしまうこともあります。
そんな薬の使い方、良くないですよね?
必要な薬を使っている分には良いですが、そうでない場合は薬剤師の出番でしょう。
ということで、今回は薬剤師が栄養に関わる場面について書いていこうと思います。
経腸栄養剤
まず初めに経腸栄養剤について書いていきます。
腸を経由する栄養なので経腸栄養ですね。
腸を通るのでまずは口から飲む栄養剤が真っ先に思い浮かぶのではないでしょうか。
食事摂取量が不足している患者さんに処方されていることが一般的だと思われます。
経腸栄養剤はその特性から半消化態栄養剤、消化態栄養剤、成分栄養剤と分類されます。
食べ物は胃や腸で分解されて吸収されていきますが、栄養剤はすでにある程度分解されている状態です。
半消化態⇒消化態⇒成分栄養の順でより消化されている状態になっています。
成分栄養剤に関してはほぼ消化しきっている状態です。
そのため急激な吸収による血糖変動には注意しなければなりません。
とはいえ、一気飲みでもしない限りは可能性としてかなり低いですが。
また、半消化態栄養剤と消化態栄養剤は食品でも同様のものがあります。
こちらは処方箋がいりませんね。
でも何故わざわざ医薬品もあるのか・・・
外来治療の中では、食品の栄養剤を頻繁に用意できない患者さんもいらっしゃいます。
自分で買ってもらう必要があるので。
もちろん食事のことなので自分で用意するのは当然という意見もあると思います。
ただ、治療の一環という意味では栄養剤を処方することはあって然るべきだと考えます。
ちなみに成分栄養剤は医薬品しかありません。
それだけ特殊病態下にある状況で使う栄養剤ということですね。
最も使うのはクローン病などの炎症性腸疾患の患者さんに対してだと思われます。
こういう患者さんは食事自体が治療になります。
経腸栄養剤は細いチューブを鼻から胃まで挿入して投与される経鼻経管栄養、胃にトンネルを作って投与する胃瘻栄養にも使われます。
その他にも栄養剤の投与ルートはいくつかあります。
これらに共通するのは患者さんの意図に関係なく栄養投与をするという点です。
そのため合併症には注意しなければなりません。
特に嘔吐をしてしまった場合、誤嚥性肺炎、最悪窒息のリスクがあります。
栄養を投与するのは薬剤師ではありませんが、こういうことは理解しておく必要があるでしょう。
それ以外にも栄養剤の量が多かったり、絶食期間があったにも関わらず通常量の栄養を投与することによる代謝性合併症を引き起こしてしまうリスクもあります。
これは副作用ということになります。
薬剤管理をする上で副作用のモニタリングは大事ですね。
経静脈栄養
次に経静脈栄養です。
こちらは静脈を経由する栄養です。
点滴による栄養管理ということですね。
注射薬なのでもちろん医薬品しかありません。
食事の一部もしくは全て点滴で補います。
輸液とも言いますね。
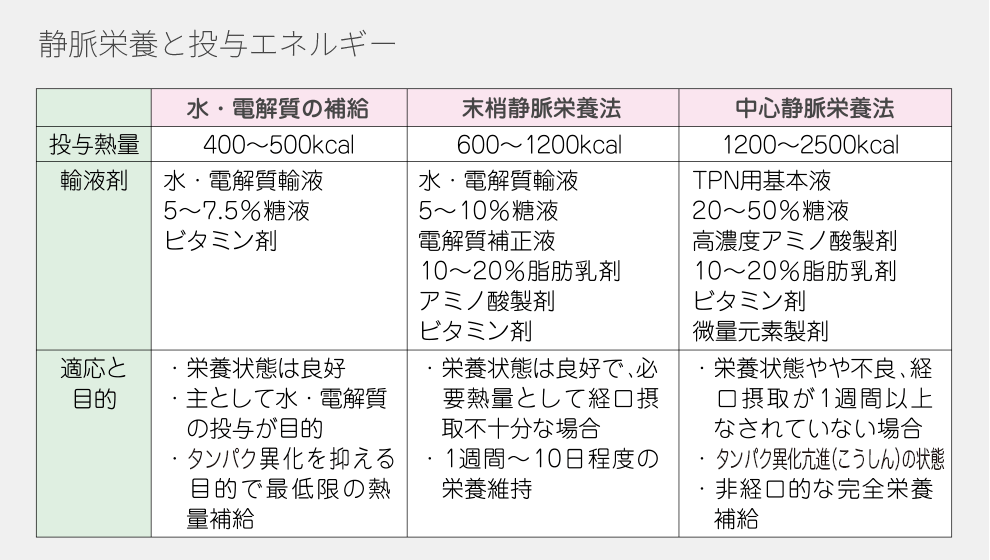
水・電解質を補正する点滴、細い血管から栄養を投与する末梢静脈栄養(PPN)と、太い血管から投与する中心静脈栄養(TPN)に大きく分類されます。
https://www.otsukakj.jp/members/useful/patient/iv/index.php
中心静脈栄養(TPN)になると、それだけで1日の栄養量を賄うようになります。
かつてはTPNをしている患者さんは絶食であることが当たり前でした。
現代では補完的中心静脈栄養(SPN)という、食事のみでは栄養が不十分である患者さんに補完的にTPNによる栄養管理をすることがあります。
この経静脈栄養にも注意点があります。
まずは経腸栄養と違い、血管内に直接栄養を入れることです。
吸収過程を経ないので直接血糖を上げているようなものです。
血糖変動には十分注意しなければなりません。
また、特に脂質において投与速度の制限があります。
現状のガイドラインを参考にすると、0.1g/kg/hr以下の速度での投与となります。
数字だとわかりにくいかもしれませんが、かなりゆっくりです。
速すぎると上手く栄養にならないばかりか、脂質代謝が上手くいかずに中性脂肪値の上昇につながります。
さらに、直接血管内に栄養を入れるということはそれだけ感染リスクがあるということです。
投与時だけでなく、ルートの管理や混注操作にも気を遣わなければなりません。
その他にも注意点はいくつかありますが、適正使用という意味では薬剤師が注意深く観察していく必要がありそうですね。
薬による栄養障害
最後に、薬による栄養障害について書いていきます。
疾患を治療していく薬で、逆に悪くなってしまうのは良くないですね。
知ってる~、ポリファーマシー(多剤服用)のことを言いたいんでしょ~?
半分は当たってます。
というのもポリファーマシーのすべてが悪いわけではないからです。
患者さんによっては疾患の治療に必要な薬があります。
身体機能を維持したり保護したりする目的で薬が増えてしまう場合があります。
そういった理由で薬が増えることには問題はないと考えます。
じゃあ何が問題となるのか。
それに対する考え方の一つが「潜在的に不適切な薬剤(potentially inappropriate medications:PIMs)」です。
潜在的というところがややこしいかもしれません。
一般的に症状を改善する目的で処方されているわけですから、それ自体が不適切ではないからです。
例えば、慢性心不全患者さんの心臓の負担を減らすために循環器内科から利尿剤が処方されたとします。
これによりトイレに頻繁に行くようになったため、泌尿器科で頻尿治療のために過活動膀胱治療薬が処方されました。
この場合、循環器内科と泌尿器科の先生はどちらも悪くありません。
症状に従って薬を処方したまでなので。
ただし、心不全の治療も頻尿の治療も上手くいかないばかりか、副作用のみ強く出てしまう可能性があります。
このように期待した効果が得られず、副作用ばかり目立ってきてしまう、ただそれが表立ってわからりにくというのが潜在的である理由と考えられます。
PIMsは身体機能や精神機能の低下につながることがあります。
その時、栄養障害が引き起こされます。
代表的なもののひとつが多剤服用による転倒リスクの増加です。
5種類以上の薬を服用している患者さんは転倒のリスクが上がりるという報告があります。(Kojima T.et.al,Geritr Gerontol Int,2012,12:425-30)
転倒による骨折で生活機能が低下し、筋力低下や栄養障害につながります。
また、薬剤の中には嚥下機能を低下させる薬剤もあります。
代表的なものとしては抗精神病薬などによるものです。
嚥下機能が低下すると、それまで食べられていた食事ができなくなります。
栄養状態は低下していくことは言うまでもありません。
これらは適切な薬剤管理により防ぐことができるかもしれません。
そのための薬剤師です。
まとめ
今回は薬剤師が栄養に関わる場面を書いてきました。
本当はもっと関わっていく場面はありますが、代表的なところだけにしておきました。
正直、栄養障害って起こる前に防ぐのが一番良いです。
栄養状態が悪くなると薬によっては薬物動態に影響が出てきたりするものもあります。
アセスメントも複雑になってきます。
また、薬も増えれば飲むほうも調剤するほうも大変だし、飲み間違いや調剤間違いもそれだけ起こりやすくなるので・・・
シンプルが一番かなと思います。
栄養障害に陥ってしまったら今回のように経腸栄養や静脈栄養、薬の見直しなど、薬剤師としてできる範囲で栄養に関わっていきましょう。
そのために患者さんやご家族、周りのスタッフとはよくコミュニケーション取っておくと良いと思います。
栄養の話って薬よりも比較的多職種共通であったり、患者さんや家族にも栄養の話は受け入れられやすいので話が弾みやすいです。
そこにどう薬を絡めた話ができるかに大きな価値があります。
僕の経験の中でもでもたくさんあるので、栄養について知ることはとても良いことだと思っています。
これを機に1人でも多くの薬剤師さんに栄養について知って頂けたら幸いです。
それではまた!


コメント